Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Дерматиты: причины появления, симптомы, диагностика и способы лечения.
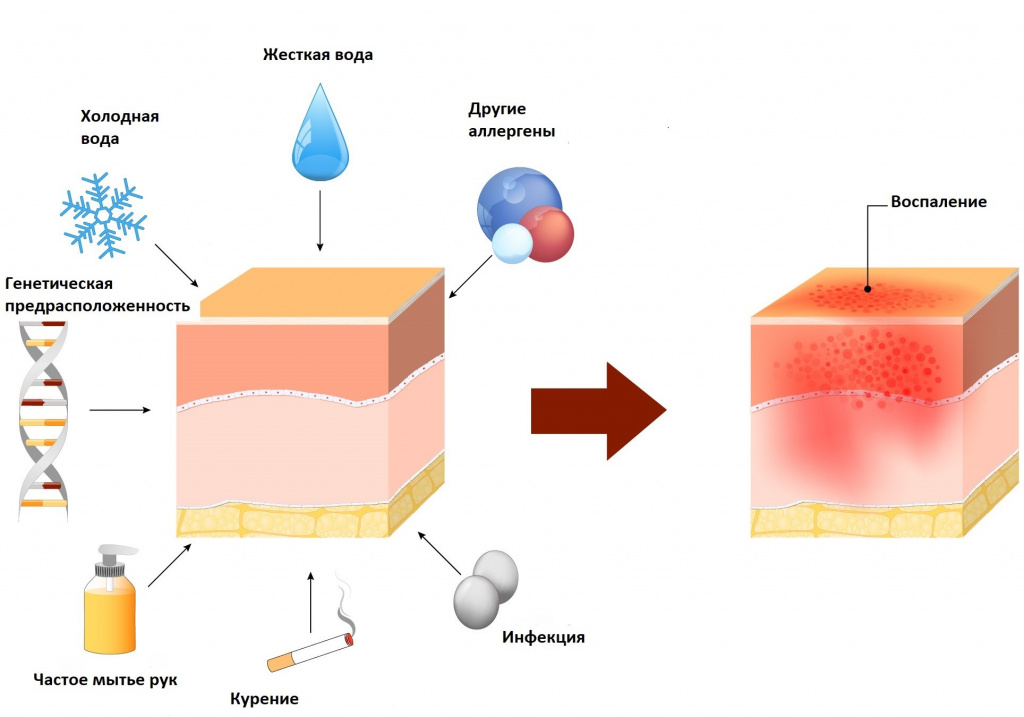
В широком смысле термин «дерматит» используют для обозначения всех форм воспаления кожи, возникших в результате воздействия внешних (экзогенных) факторов раздражающего или сенсибилизирующего действия. Внешние раздражители могут быть механическими, физическими, химическими, в том числе лекарственными, и биологическими (сок растений, насекомые и др. Все дерматиты объединяет между собой лишь определенная схожесть внешних проявлений – пятна и/или сыпь на коже, шелушение, зуд.
Редкие специфические формы заболевания – пеленочный, герпетиформный (ассоциированный с глютеновой энтеропатией) и периоральный (рецидивирующее заболевание кожи лица) дерматиты в данной статье подробно рассматриваться не будут.
Причины появления дерматита
Контактный дерматит возникает и протекает локально, то есть в месте прямого токсического воздействия внешних раздражающих факторов, и приводит к повреждению внешнего слоя кожи (эпидермиса) и слизистых оболочек.
Аллергический контактный дерматит возникает при непосредственном контакте кожи с веществами, провоцирующими аллергическую реакцию замедленного типа, вызывая сенсибилизацию всего организма.
Атопический дерматит – мультифакторное генетически детерминированное воспалительное рецидивирующее заболевание кожи. Доказана роль аллергии к пылевым клещам, энтеротоксинам золотистого стафилококка, плесневым грибам, а также IgE-аутореактивности в механизмах развития заболевания.
Экзема — острое или хроническое рецидивирующее аллергическое заболевание кожи, возникающее под влиянием комплексного воздействия внешних (включая бактериальные и грибковые инфекции) и внутренних раздражителей.
Чаще всего страдают работники металлургических заводов, предприятий фармацевтической и пищевой отраслей.
Токсидермия — острое воспалительное заболевание кожи и/или слизистых оболочек, развивающееся под действием токсина (аллергена). Раздражитель попадает в организм через кровь, органы дыхания или ротовую полость. Выделяют медикаментозные, алиментарные (пищевые) и профессиональные токсидермии.
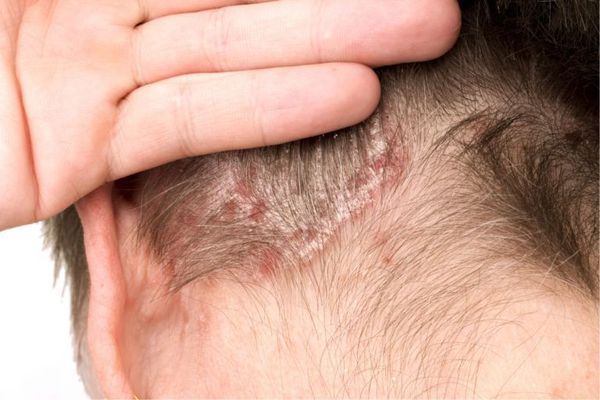
Себорейный дерматит — хроническое рецидивирующее заболевание кожи, локализующееся в зонах скопления сальных желез: на волосистой части головы, лице, верхней части туловища, в складках. Причинами развития становятся дрожжевые грибковые возбудители (Malassezia), повышенная секреция кожного сала на фоне стресса, гормональные, иммунные и нейроэндокринные нарушения, поражения центральной и вегетативной нервной системы.
Контактный дерматит
В соответствии с Федеральными клиническими рекомендациями по ведению больных контактным дерматитом различают:
- аллергический контактный дерматит;
- простой раздражительный контактный дерматит;
- контактный дерматит неуточненный.
Атопический дерматит
Общепринятой клинической классификации нет, но в России принята рабочая классификация заболевания.
- Три возрастных периода заболевания: младенческий; детский; подростковый и взрослый.
- Стадии заболевания: период обострения; ремиссия: неполная ремиссия; полная ремиссия.
- Распространенность процесса: ограниченный или распространенный.
- Степень тяжести процесса: легкая; среднетяжелая; тяжелая.
- Морфология и локализация поражений кожи:
- у детей первых лет жизни – покраснение и высыпания на лице и разгибательных поверхностях конечностей;
- у детей старшего возраста и взрослых – лихенификация (уплотнение кожи) и расчесы на сгибах конечностей.
Экзема
Основываясь на Федеральных клинических рекомендациях по ведению больных экземой выделяют следующие формы заболевания:
- монетовидная, или бляшечная экзема характеризуется резко отграниченными отечно-гиперемированными очагами поражения округлых очертаний;
- дисгидроз (мелкие пузырьки) на коже кистей и стоп;
- кожная аутосенсибилизация диагностируется при формировании в организме больного антигенов, которые способствуют появлению антител, вызывающих аллергическую реакцию;
- инфекционная экзема.
Токсидермия
Согласно Федеральным клиническим рекомендациям по ведению больных токсидермиями заболевание имеет следующие типы:
- генерализованная (повсеместная) или локализованная, вызванная лекарственными средствами;
- дерматит, вызванный пищевыми продуктами или другими веществами, принятыми внутрь.
Федеральные клинические рекомендации по ведению больных себорейным дерматитом предлагают следующую классификацию заболевания:
- себорея головы «Чепчик младенца»;
- себорейный детский дерматит;
- другой себорейный дерматит.
Симптомы дерматитов
К проявлениям дерматитов можно отнести эритему (покраснение), отеки, шелушение кожи, образование пузырьков, корок, зуд и лихенизацию на участках хронического воспаления.
Каждый дерматит имеет характерные признаки и симптомы, но на практике отличить их от проявлений других воспалительных заболеваний кожи, бывает сложно.
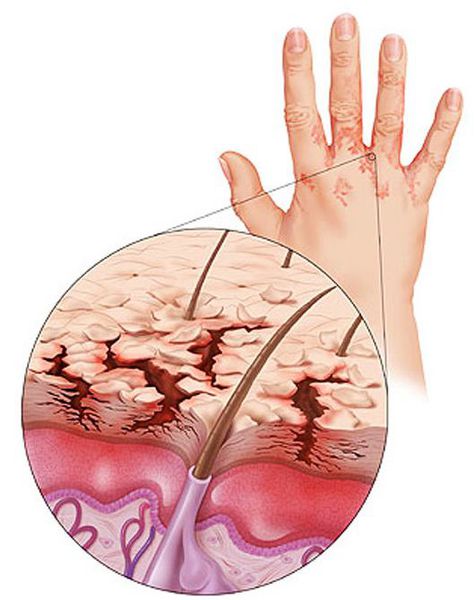
Проявления контактного дерматита представлены эритемой, отечностью, пузырьковыми высыпаниями, трещинами, сухостью кожи и мокнутием.
Субъективными жалобами являются зуд, жжение и болезненность кожи в области поражения.
Чаще всего от контактного дерматита страдают кисти, лицо, особенно веки. Атопический дерматит
Постоянный симптом заболевания — кожный зуд. На первых стадиях болезнь проявляется покраснениями с обильными выделениями и образованием мелких пузырьков. На последних стадиях преобладает выраженная сухость и бледность кожи.
Проявляется полиморфной сыпью, острой воспалительной реакцией, обусловленной серозным воспалением кожи и подкожных покровов, сильным зудом, сухой шелушащейся кожей, трещинами, покраснениями, отечностью или мокнутием.
Может проявляться крапивницей, гиперемическими, геморрагическими и пигментными пятнами, лихенизацией, мокнутием, отеком лица и конечностей, крупнопластинчатым шелушением, угревой сыпью и др.
Генерализованная токсидермия может протекать как красный плоский лишай, аллергический васкулит, красная волчанка.
Одной из форм токсидермии является синдром Лайелла — тяжелое иммуноаллергическое, лекарственно индуцированное заболевание.
Основой диагностики заболевания является изучение анамнеза пациента, оценка характера области поражения. Сложность может представлять дифференциальная диагностика.
Перед началом лечения необходимы лабораторные исследования, включающие общий (клинический) анализ крови, общий анализ мочи, биохимический анализ крови: АСТ, АЛТ, общий билирубин, триглицериды, холестерин, общий белок.
Дополнительно врач может назначить исследование для определения уровня иммуноглобулина в сыворотке крови и IgE/IgG антител к пищевым, бытовым антигенам, антигенам растительного, животного и химического происхождения, гистологическое исследование биоптатов кожи.
К каким врачам обращаться
Все специфические тесты выполняются только по назначению врача-дерматовенеролога. Чтобы подобрать максимально эффективную терапию, может потребоваться консультация инфекциониста, аллерголога, иммунолога.
Для исключения противопоказаний к лечению пациент может быть направлен на прием к
Лечение дерматита
Цель лечения — регресс высыпаний и клиническая ремиссия заболевания, профилактика вторичных инфекций. Успех терапии дерматитов, в первую очередь, зависит от точности поставленного диагноза.
В лечении этих заболеваний важен комплексный подход и неуклонное следование рекомендациям врача, включающим, как правило, и коррекцию рациона питания.
Прежде всего, следует устранить контакт с раздражителем или аллергеном, вызвавшим заболевание. В ряде случаев можно ограничиться наружным лечением антибактериальными примочками, кортикостероидными мазями, кремами, аэрозолями. В более тяжелых ситуациях назначают антигистаминные препараты, противовоспалительные средства, а также противомикробные и противогрибковые препараты.
При токсидермии следует приостановить прием всех лекарств, кроме жизненно необходимых. Назначают антигистаминные препараты, дезинтоксикационные средства и базовую наружную комплексную терапию.
Осложнением контактного дерматита считают пиодермию (гнойничковое воспаление кожи), истончение кожных покровов (их атрофию), появление мелких расширенных сосудов (телеангиэктазий); развитие экземы.
У 20–43% детей с хроническим атопическим дерматитом существует риск последующего развития астматического компонента и аллергического ринита. Течение атопического дерматита может осложняться присоединением вторичной инфекции (бактериальной, микотической или вирусной).
Среди осложнений себорейного дерматита отмечают угревую сыпь с образованием видимых дефектов кожи, абсцесс, себорейную алопецию (облысение), при наличии трещин и расчесов — присоединение вторичной инфекции.
Самыми серьезными считаются осложнения токсидермии, включающие отек Квинке, синдром Лайелла или Стивенса — Джонсона.
Для увеличения периода достигнутой ремиссии и предупреждения рецидивов необходимо придерживаться правил гигиены, избегать стрессов, с осторожностью принимать лекарственные препараты и ухаживать за кожей.
В рационе питания необходимо ограничить употребление копченостей, любых быстрых углеводов, консервов, шоколада, яиц, цитрусовых, поваренной соли. Рекомендуется носить одежду из натуральных тканей, пользоваться гипоаллергенными косметическими средствами, проводить умеренные водные процедуры (не более 1 раза в день). Следует исключить контакты с возможными аллергенами, ограничить стрессовые ситуации, использовать нейтральные моющие средства.
Если место работы подразумевает прямой контакт с токсическими и химическими веществами, важно не забывать правила безопасности, защищать кожу и дыхательные пути от их воздействия.
Симптомы простого контактного дерматита:
- покраснение;
- жжение;
- отёк;
- зуд (менее выражен).
Иногда появляются пузырьки с прозрачной серозной жидкостью, которые могут вскрываться. В результате на участке дерматита возникает мокнутие — отделение жидкости. Если к раздражению присоединяется инфекция, то появляются гнойнички.
Симптомы аллергического контактного дерматита:
- пузырьки с серозной жидкостью, которые затем подсыхают и образуют чешуйки, корочки;
- боль в результате расчёсывания и присоединения вторичной инфекции.
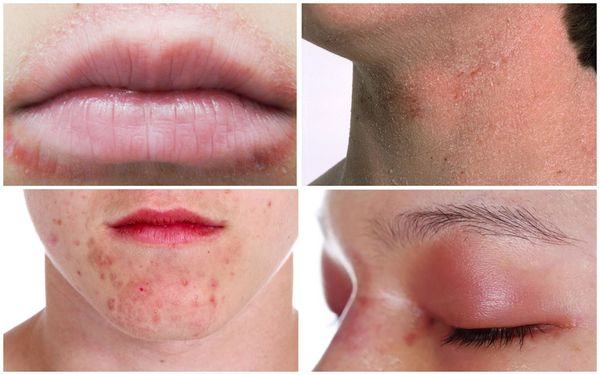
Дерматит может поражать различные участки тела: волосистую часть головы, лицо, веки, рот, губы, шею, кисти, стопы, конечности.
Волосистая часть головы
Лицо
Дерматиты губ связаны с нанесением губной помады, которая содержит красители, ароматизаторы, консерванты. Другая причина дерматита губ — привычка брать в рот металлические предметы, в частности ручки, карандаши. Хронический дерматит в виде бляшки на нижней губе может развиться у музыкантов, которые играют на духовых инструментах.
Шея
Кисти, стопы, конечности
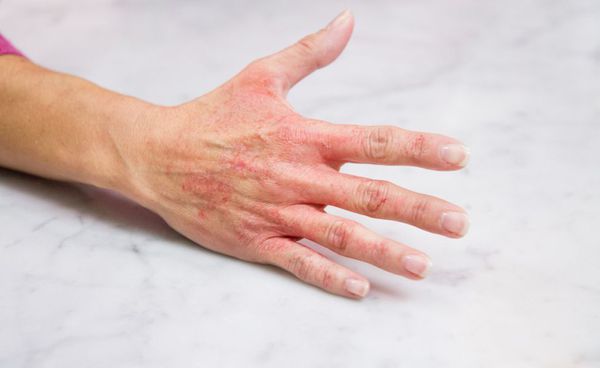
Туловище
Дерматиты туловища встречаются часто, однако установить источник аллергенов удаётся не всегда. Сыпь на животе и спине возникает при ношении ремней с пряжками и бюстгальтеров с застёжками, содержащими никель. Никель может стать причиной дерматита на левой стороне груди, если мужчина носит в нагрудном кармане зажигалку или другой предмет, содержащий этот металл.
В подмышечных впадинах дерматит появляется при использовании дезодорантов, которые содержат ароматизаторы, эфирные масла, пропиленгликоль, парабены.
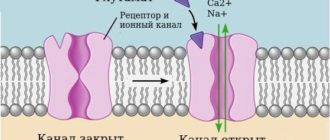
Аллергический контактный дерматит возникает в сенсибилизированном организме (организме с повышенной чувствительностью к воздействию раздражителя). Аллергический контактный дерматит — это аллергическая реакция замедленного типа, которая развивается от 10-14 дней до нескольких лет. Попавший на кожу аллерген связывается с тканевыми белками, содержащими аминокислоты лизин и цистеин, и образует соединение — антиген. Его захватывают внутриэпидермальные макрофаги (клетки Лангерганса) — клетки, способные поглощать и переваривать чужеродные или вредные для организма частицы, а затем представляют Т-лимфоцитам его фрагменты. Активированные клетки Лангерганса и Т-лимфоциты вырабатывают цитокины, усиливающие иммунный ответ и воспалительную реакцию. Часть Т-лимфоцитов превращается в клетки памяти, которые обеспечивают пожизненный или очень длительный иммунитет.
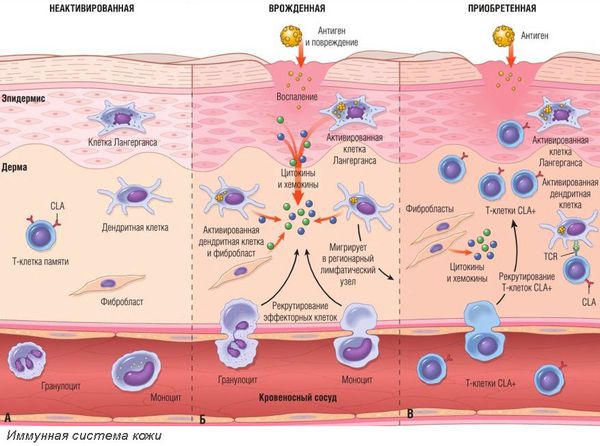
Патогенез аллергического дерматита, вызванного приёмом лекарственных средств или других веществ внутрь, несколько иной. В отличие от контактного дерматита, аллерген не соприкасается с кожей. Он проникает в организм через дыхательные пути, пищеварительную систему или кровоток. Аллергия — это ответная реакция иммунной системы, которая возникает по типу реакции немедленного типа. Чаще всего это врождённая аномалия, при которой неопасное вещество провоцирует сенсибилизацию клеток иммунной системы. Это приводит к высвобождению медиаторов воспаления. Они воздействуют на ткани и приводят к появлению отёка, покраснения и повреждению кожного покрова.
Виды простого контактного дерматита:
- термический (ожог, отморожение);
- паразитарный (чесотка, стригущий лишай и др.).
Аллергический контактный дерматит могут вызывать:
- металлы (кобальт, никель, алюминий, хром);
- местные лекарственные препараты (антибиотики, ланолин, формальдегид и др.);
- косметика и парфюмерия (стабилизаторы, жиры, перуанский бальзам);
- растения (примула, ядовитый плющ, хризантема и др.);
- резина и резиновые изделия (латексные перчатки, обувь, презервативы и др.);
- синтетический клей, адгезивы.
Согласно Международной классификации болезней десятого пересмотра (МКБ-10), выделяют следующие виды дерматитов:
L23 Аллергический контактный дерматит
- L23.0 Аллергический контактный дерматит, вызванный металлами
- L23.1 Аллергический контактный дерматит, вызванный клейкими веществами
- L23.2 Аллергический контактный дерматит, вызванный косметическими средствами
- L23.3 Аллергический контактный дерматит, вызванный лекарственными средствами при их контакте с кожей
- L23.4 Аллергический контактный дерматит, вызванный красителями
- L23.5 Аллергический контактный дерматит, вызванный другими химическими веществами: цементом, инсектицидами, пластиком, резиной
- L23.6 Аллергический контактный дерматит, вызванный пищевыми продуктами при их контакте с кожей
- L23.7 Аллергический контактный дерматит, вызванный растениями , кроме пищевых
- L23.8 Аллергический контактный дерматит, вызванный другими веществами
- L23.9 Аллергический контактный дерматит, причина не уточнена
- Аллергическая контактная экзема
L24 Простой раздражительный контактный дерматит
- L24.0 Простой раздражительный контактный дерматит, вызванный моющими средствами
- L24.1 Простой раздражительный контактный дерматит, вызванный маслами и смазочными материалами
- L24.2 Простой раздражительный контактный дерматит, вызванный растворителями: хлорсодержащей, циклогексановой, эфирной, гликолевой, углеводородной, кетоновой групп
- L24.3 Простой раздражительный контактный дерматит, вызванный косметическими средствами
- L24.4 Раздражительный контактный дерматит, вызванный лекарственными средствами при их контакте с кожей
- L24.5 Простой раздражительный контактный дерматит, вызванный другими химическими веществами: цементом, инсектицидами
- L24.6 Простой раздражительный контактный дерматит, вызванный пищевыми продуктами при их контакте с кожей
- L24.7 Простой раздражительный контактный дерматит, вызванный растениями, кроме пищевых
- L24.8 Простой раздражительный контактный дерматит, вызванный другими веществами: красителями
- L24.9 Простой раздражительный контактный дерматит, причина не уточнена. Ирритационная контактная экзема
- L25 Контактный дерматит неуточнённый.
К осложнениям дерматитов относятся:
- атрофия (участки кожного покрова становятся тоньше);
- изменение цвета кожи (дисхромия);
- присоединение вторичной инфекции (стрептостафилодермия).
Данные осложнения развиваются нечасто. Они возникают в результате неадекватного или несвоевременного лечения, а также при наличии у больного хронических сопутствующих заболеваний.
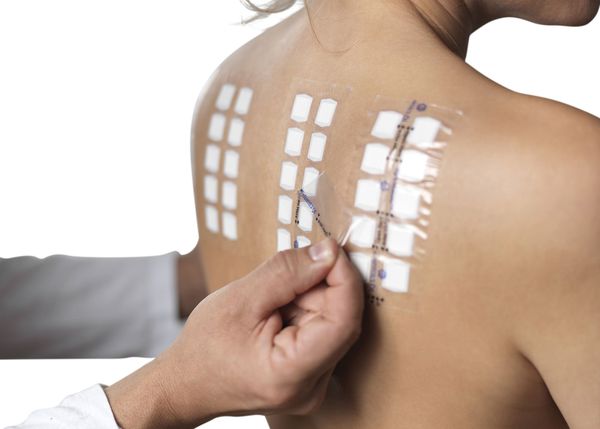
Лабораторные или инструментальные методы для диагностики дерматитов не требуются.
Постгерпетическая невралгия: причины появления, симптомы, диагностика и способы лечения.
Постгерпетическая невралгия — это боль или аномальные чувствительные ощущения, связанные с поражением нервной системы вирусом ветряной оспы.
Причины постгерпетической невралгии
После перенесенной ветряной оспы (ветрянки) вирус герпеса человека 3-го типа – вирус Варицелла Зостер (Varicella zoster) — из высыпаний на коже и слизистых может перемещаться в чувствительные ганглии (узлы, состоящие из скопления нейронов) спинномозговых нервов грудного, поясничного уровней или тройничного нерва. Там вирус в течение десятилетий способен оставаться в латентном (неактивном) состоянии. При снижении иммунитета (например, на фоне вирусных заболеваний, химиотерапии, онкологических заболеваний, терапии глюкокортикостероидными гормонами системных заболеваний соединительной ткани (ревматических болезней)) вирус может активироваться и вызывать развитие опоясывающего герпеса (опоясывающего лишая, Herpes zoster) или невралгии тройничного нерва.
Заболевание начинается с односторонней боли, чувства жжения, повышенной кожной чувствительности, после чего, иногда спустя 1-2 недели появляется покраснение, а затем — пузырьковые высыпания на коже. У 50% больных высыпания локализуются на туловище (как правило, вдоль межреберных промежутков на уровне грудного отдела позвоночника, иногда – в области поясницы, крестца), у 20% — на голове (при поражении тройничного нерва, возможно поражение глаз, ушей), у 15% — на руках, и у 15% — на ногах. В большинстве случаев с течением времени боль проходит самостоятельно — выздоровление происходит через 2-3 недели, но иногда (примерно у 20% больных) развивается осложнение опоясывающего герпеса — постгерпетическая невралгия.
Постгерпетическая невралгия редко наблюдается у детей и молодых людей, но ее частота значительно увеличивается в пожилом возрасте.
Реальная распространенность постгерпетической невралгии неизвестна, поскольку нет единой точки зрения на временной промежуток между высыпаниями, появлением боли и продолжительностью болевого синдрома.
Классификация постгерпетической невралгии
Ряд авторов предлагают различать три временные фазы болевого синдрома, связанного с Herpes zoster.
- Острая герпетическая невралгия, при которой боль длится до 30 дней с момента появления сыпи.
- Подострая герпетическая невралгия, продолжающаяся 30-120 дней после возникновения сыпи.
- Постгерпетическая невралгия, при которой боль сохраняется более 120 дней после возникновения сыпи.
Большинство пациентов полностью выздоравливают в течение одного года после манифестации болевого синдрома, однако у некоторых болевые ощущения сохраняются годами.
Симптомы постгерпетической невралгии
Основной жалобой пациентов является боль. Она характеризуется различной интенсивностью и частотой – от легкой до крайне мучительной, от кратковременной до постоянной. При опоясывающем герпесе болевые ощущения могут распространяться за пределы локализации высыпаний. В клинической картине постгерпетической невралгии можно выделить следующие типы боли:
- постоянная боль, которую пациенты описывают как тупую, давящую или жгучую;
- пароксизмальная (приступообразная) боль, которая возникает внезапно, острая, стреляющая, пронзающая;
- аллодиния – боль, возникающая в ответ даже на очень слабые раздражители, которые при обычных обстоятельствах боль не вызывают, – например, на легкое прикосновение холодной рукой.
Часто больные отмечают постоянную усталость, отсутствие аппетита, снижение настроения, нарушения сна.
Некоторые пациенты жалуются на интенсивный зуд, который локализуется, как правило, в области головы и шеи.
Диагностика постгерпетической невралгии
В начале заболевания опоясывающим герпесом, когда пациентов беспокоит только боль, врач может подозревать заболевание сердца, межреберную невралгию, остеохондроз. Однако с появлением высыпаний диагноз становится очевидным.
Сохранение болевого синдрома после разрешения высыпаний говорит о постгерпетической невралгии.
Инструментальная и лабораторная диагностика, как правило, не проводятся.
В нетипичных случаях может быть назначен серологический тест 256 в комплексе с тестом № 257 (IgM антитела) для диагностики ветряной оспы. Кроме того, эти исследования могут потребоваться для оценки иммунитета к вирусу.
К каким врачам обращаться
Ведение пациентов с постгерпетической невралгией осуществляют
, врачи общей практики, реже — инфекционисты.
Лечение постгерпетической невралгии
Раннее назначение противовирусной терапии, особенно в первые дни после появления высыпаний, может уменьшить выраженность или даже предотвратить развитие постгерпетической невралгии. В лечении опоясывающего герпеса также используются различные обезболивающие препараты. Отметим, что чем тяжелее протекает период высыпаний, тем больше вероятность хронизации боли.
Эффективное обезболивание может положительно влиять на дальнейшее течение постгерпетической невралгии.
Строго под контролем врача! Кроме традиционных анальгетиков для купирования боли на этапе опоясывающего герпеса и постгерпетической невралгии используются антиконвульсанты (противосудорожные препараты), трициклические антидепрессанты. Для восстановления функций пораженного нерва назначают нейротропные витаминные препараты группы В.
Как любой хронический болевой синдром, течение постгерпетической невралгии осложняется значительным снижением качества жизни пациентов. Большинство из них отмечают подавленное настроение, раздражительность, нарушение ночного сна, общую слабость.
Профилактика постгерпетической невралгии
Для профилактики опоясывающего герпеса и постгерпетической невралгии лицам старше 50 лет, особенно относящимся к группе риска по развитию заболевания, может быть рекомендована вакцинация. Вакцины против Herpes zoster не входят в Национальный календарь прививок, и решение о целесообразности их использования у каждого конкретного пациента принимает врач. В ряде случаев вакцинация может быть рекомендована и лицам моложе 50 лет.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу. Опоясывающий лишай (Herpes zoster): причины появления, симптомы, диагностика и способы лечения. Опоясывающий лишай – инфекционное заболевание, возбудитель которого (вирус герпеса 3-го типа) вызывает также ветряную оспу. Поскольку вирус, проникая в чувствительные нервные окончания, встраивается в генетический аппарат нервных клеток, удалить его из организма невозможно. У переболевших ветряной оспой вирус переходит в латентное (неактивное) состояние. При ослаблении иммунитета вирус активизируется, поражая кожные покровы. Болезнь чаще развивается у пожилых и у лиц с иммунодефицитными состояниями. Вирус передается от больного ветряной оспой или опоясывающим лишаем контактным или воздушно-капельным путем. Человек, который при этом заражается первично (чаще всего ребенок), заболевает ветряной оспой. Проникая через слизистые оболочки в кровь и лимфу, вирус достигает нервных клеток, где начинает размножаться. После выздоровления вирус пожизненно сохраняется в организме, чаще находясь в неактивном состоянии. Пробуждение инфекции связано с ослаблением иммунитета, вызванном переохлаждением, длительным приемом стероидных гормональных препаратов, иммуносупрессией (после трансплантации), химио- и лучевой терапией, а также общим снижением иммунитета у пациентов с заболеваниями крови, онкологическими и вирусными болезнями. Очень тяжело протекает опоясывающий лишай у ВИЧ-инфицированных пациентов. Классификация опоясывающего лишаяКлиническая картина опоясывающего герпеса складывается из кожных проявлений и неврологических расстройств. Различают типичную и атипичную формы заболевания. При атипичной форме возможно стертое течение болезни, при котором в очагах гиперемии развиваются папулы, которые не трансформируются в пузырьки. При опоясывающем герпесе распространение патологического процесса соответствует определенному участку кожи и не пересекает анатомической средней линии туловища. У большинства пациентов появлению сыпи предшествует чувство жжения или зуда в определенном участке кожи, а также боль, которая может быть колющей, пульсирующей, стреляющей, носить приступообразный или постоянный характер. У ряда больных болевой синдром сопровождается общими системными воспалительными проявлениями: лихорадкой, недомоганием, миалгиями, головной болью. Инфицирование центральной нервной системы и поражение мозговых оболочек может давать менингеальную, энцефальную (симптомы свидетельствуют о поражении вирусом головного и/или спинного мозга и мозговых оболочек) или смешанную формы опоясывающего лишая. Если инфекция распространяется по ходу глазного нерва, развивается офтальмогерпес. При появлении высыпания по всей поверхности кожи и на паренхиматозных органах (например, печени, почках) развивается генерализованная форма опоясывающего лишая. Другая разновидность опоясывающего лишая – геморрагическая. Характерным признаком служит кровянистая жидкость внутри пузырьков. Симптомы опоясывающего лишаяНачало болезни сопровождается общей интоксикацией, недомоганием и лихорадкой. Возможны тошнота и рвота. Лимфатические узлы увеличиваются. Появляются выраженные боли по ходу пораженного нерва, которые могут быть постоянными, но чаще носят приступообразный зудящий характер, усиливаясь в ночное время. Их, как правило, провоцируют любые раздражители: прикосновение к коже, холод, движение. Некоторые пациенты жалуются на потерю чувствительности на отдельных участках кожи, которая может сочетаться с усилением болевой реакции. Иногда болевой синдром при отсутствии высыпаний на коже может напоминать стенокардию, инфаркт миокарда, почечную колику или панкреатит. Период невралгии, предшествующий высыпаниям, продолжается до 7 дней. Затем на одной стороне тела появляются узелки, из которых формируются пузырьки с прозрачным содержимым, которое постепенно мутнеет. По прошествии 3-7 дней большая часть пузырьков засыхает с образованием желто-бурых корочек. При травмировании пузырьков обнажаются ярко-красные язвочки. После заживления язвочек на коже остаются небольшие струпья или рубцы. Чаще всего сыпь и боль отмечаются в области ребер, поясницы и крестца, реже – по ходу ветвей тройничного, лицевого и ушного нерва и на конечностях. В редких случаях поражаются слизистые оболочки. Диагностика опоясывающего лишая
Поставить диагноз можно после осмотра и опроса пациента. Врач обращает внимание на характер высыпаний (локализованный и односторонний), вид пузырьков и жалобы на зудящую жгучую боль. Сложнее выявить атипичную форму опоясывающего лишая. При стертой форме боль и другая неврологическая симптоматика могут отсутствовать. При неврогенных нарушениях до появления высыпаний поставить диагноз можно на основании результатов лабораторных анализов. При этом используют гистологическое исследование, а также выделяют вирус в культуре клеток. Быстро подтвердить герпетическую природу высыпаний помогает тест Цанка: в соскобе материала, взятого с основания пузырька, обнаруживают гигантские многоядерные клетки. Однако этот тест не дает возможности определить тип герпеса. Применяют также методы иммуноферментного анализа и непрямой иммунофлуоресцентной реакции. В последнее время диагностику вирусных инфекций проводят с помощью полимеразной цепной реакции (ПЦР).
К каким врачам обращатьсяВ зависимости от первичной симптоматики пациенты с опоясывающим лишаем могут обращаться к различным специалистам. Однако в первую очередь стоит отправиться кдля осмотра и получения направлений на анализы. При появлении ограниченных, локализованных кожных высыпаний и отсутствии болевой симптоматики необходимо обратиться к дерматологу для проведения дифференциальной диагностики рожистого воспаления (вызываемого бактериями), экземы и т. При выраженном болевом синдроме, двигательных расстройствах необходима консультация. При поражении глаз, болях при движении глазных яблок требуется консультация офтальмолога. Генерализованная форма герпеса часто требует госпитализации и объединенных усилий иммунолога, невролога и дерматолога. Лечение при опоясывающем лишае
При любой локализации высыпаний в первую очередь назначают противовирусные средства (препарат, кратность введения и дозировку определяет лечащий врач!). Особенно эффективно их действие в первые 72 часа от начала клинических проявлений. При наличии сильного болевого синдрома врач может рекомендовать противовоспалительную терапию. Однако при этом необходимо учитывать противопоказания (например, хронические заболевания, такие как артериальная гипертензия, сахарный диабет, эрозивные поражения кишечника, язвенная болезнь желудка и двенадцатиперстной кишки). Если эффект от анальгетиков отсутствует, врач может назначить препараты с центральным анальгетическим действием (часто они отпускаются по рецепту) и невральные блокады. Наружное (местное) лечение необходимо для устранения воспаления и предупреждения инфицирования кожи другими агентами (например, бактериями). При эрозивных формах опоясывающего лишая на пораженные участки наносят кремы и мази, обладающие антибактериальным действием. Врач также может рекомендовать лечение, направленное на повышение иммунитета, например, прием витаминов (в частности, группы В). Осложнения
При вскрытии пузырьков возможно присоединение вторичной инфекции (бактериальное инфицирование кожи), которое сопровождается повышением температуры и общей интоксикацией. К типичным осложнениям опоясывающего лишая относятся невриты, парезы и параличи чувствительных и двигательных нервов. Постгерпетическая невралгия трудно поддается лечению. Глазная форма герпеса может привести к кератиту (воспалению роговицы), реже – к ириту (воспалению радужной оболочки глаза) или глаукоме (повышению внутриглазного давления). Кроме того, возможно развитие неврита зрительного нерва, иногда с последующей его атрофией и слепотой. При поражении ветви глазодвигательного нерва развивается птоз (опущение верхнего века). Иногда пациенты жалуются на нарушение слуха, поражение вестибулярного аппарата, в тяжелых случаях – на параличи и парезы органов полости рта. Кроме того, пациенты могут отмечать шум в ушах или повышенную чувствительность к звукам. Поражение пояснично-крестцовых нервных узлов иногда приводит к задержке мочеиспускания, запорам или поносам. У пациентов со значительно ослабленным иммунитетом (при ВИЧ-инфекции, онкологических заболеваниях) опоясывающий лишай часто протекает в генерализованной форме и осложняется менингитом, энцефалитом или менингоэнцефалитом. Профилактика опоясывающего лишаяПоскольку опоясывающий лишай вызывает то же возбудитель, что и ветряной оспы, в основе профилактики заболевания будут лежать те же меры, что и при ветрянке. Для предотвращения распространения инфекции необходима изоляция больного, которая длится до 5 дней со момента появления последнего элемента сыпи. За лицами, контактировавшими с больным ветряной оспой, наблюдают в течение 21 дня. В качестве экстренной профилактики используют активную (вакцинация) и пассивную (введение иммуноглобулина) иммунизацию. Вакцинацию проводят детям старше 12 месяцев и взрослым, не имеющим противопоказаний, в первые 72-96 часов после вероятного контакта с больным ветряной оспой или опоясывающим лишаем. Пассивная иммунизация противоветряночным иммуноглобулином показана лицам с низким иммунитетом, имеющим противопоказания к прививкам, беременным, детям до 12 месяцев и новорожденным, матери которых заболели ветряной оспой в течение 5 дней до рождения ребенка. Введение иммуноглобулина также проводят в течение 72-96 часов после контакта с больным ветряной оспой или опоясывающим лишаем.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
- 4565
07 Октября
- 4651
07 Октября
- 4010
06 Октября