При болях в спине правильно проведенное клиническое обследование позволяет в большинстве случаев четко разделить больных со специфической и неспецифической болью. В первую очередь при опросе и осмотре больного с болями в спине врач должен помнить о «симптомах угрозы», наличие которых может указывать на серьезное, порой опасное для жизни заболевание.
К «симптомам угрозы», указывающим на возможность возникновения специфической боли в спине, относятся:
- начало стойкой боли в спине в возрасте до 15 и после 50 лет;
- немеханический характер боли (боли не уменьшаются в покое, в положении лежа, в определенных позах);
- связь боли с травмой;
- постепенное усиление болей;
- наличие онкологии в анамнезе;
- возникновение боли на фоне лихорадки, снижения массы тела;
- жалобы на длительную скованность по утрам;
- симптомы поражения спинного мозга (параличи, тазовые нарушения, расстройства чувствительности);
- изменения в анализах мочи, крови.
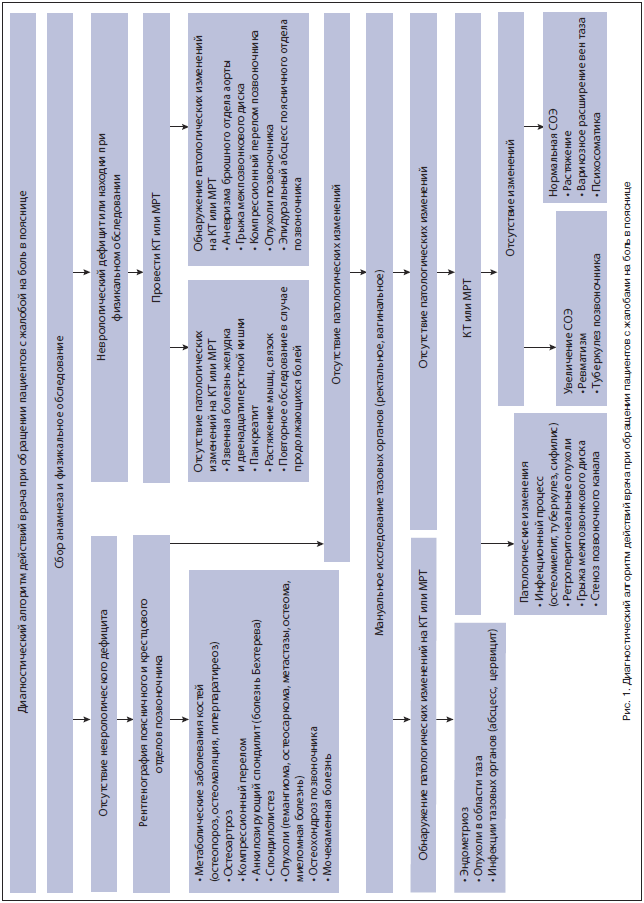
Методы визуализации и консультации соответствующих специалистов рекомендуется назначать пациентам с болями в спине в неясных случаях, когда возникают подозрения на специфический характер боли, который может быть следствием опухолевого, воспалительного или травматического поражения позвоночника, инфекционных процессов, метаболических нарушений, заболеваний внутренних органов, повреждения мышц, поражения нервной системы и т.
Наличие лихорадки, локальной болезненности в паравертебральной области характерно для инфекционного поражения позвоночника. Его риск повышен у пациентов, получающих иммуносупрессивную терапию, страдающих ВИЧ-инфекцией, туберкулезом, инфекционными заболеваниями мочевыводящих путей. Причинами инфекционных осложнений могут быть недавно перенесенные инфекционные заболевания, туберкулез, саркоидоз, опоясывающий герпес, операции на позвоночнике, очаги в глубоких отделах мягких тканей. Лейкоцитоз может быть единственным лабораторным признаком, указывающим на дисцит или эпидуральный абсцесс.
Сохранение боли в покое и ночью, беспричинное снижение массы тела, наличие онкологического заболевания в анамнезе, а также возраст пациента старше 50 лет могут свидетельствовать о наличии первичной или метастатической опухоли позвоночника. Метастатическое поражение структур позвоночника встречается чаще, чем первичные опухоли. Метастазы в позвоночник обнаруживаются у 70% пациентов с первичными опухолями. Среди опухолей, которые наиболее часто метастазируют в структуры позвоночника, – опухоли молочных желез, легких, предстательной железы, почек, лимфома, меланома и опухоли ЖКТ. Боль в спине, которая будит пациента ночью, может также указывать на опухоль.
В половине всех случаев у пациентов с аневризмой брюшной аорты первым симптомом является боль в спине. Поэтому наличие пульсирующего объемного образования в области живота при пальпации – серьезный повод для проведения дополнительных диагностических процедур.
Компрессионный перелом позвоночника можно заподозрить при наличии травмы позвоночника, а также у лиц с остеопорозом вследствие возрастных нарушений кальциевого обмена. Остеопороз наиболее часто выявляется у женщин в постклимактерическом периоде, у лиц, принимающих глюкокортикоиды. Факторами риска также являются курение, употребление алкоголя и сидячий образ жизни.
Наличие выраженной скованности в спине, особенно по утрам, постепенное появление болей, усиление боли ночью могут свидетельствовать о ревматическом заболевании.
Если пациент жалуется на слабость в ногах, нарушение мочеиспускания, у него отмечаются снижение чувствительности в аногенитальной области и тазовые нарушения, следует заподозрить компрессию конского хвоста.
При осмотре пациента важно обращать внимание на возможные высыпания на кожных покровах, изменение позы, осанки, походки, объема движений в позвоночнике, тазобедренных суставах, на степень напряжения и болезненность мышц, локализацию миофасциальных триггерных точек. При этом слабовыраженная ортопедическая симптоматика при сильных болях может служить признаком серьезной сопутствующей патологии. Неврологическое обследование позволяет выявить повреждение корешков и структур спинного мозга.
При выявлении «симптомов угрозы» во время первичного осмотра необходимы клинико-инструментальное обследование и консультации соответствующих специалистов для подтверждения или опровержения предполагаемого диагноза. При подтверждении диагноза осуществляют лечение основного заболевания. При отсутствии данных о наличии какой-либо специфической патологии имеющуюся у пациента боль в спине классифицируют как неспецифическую и проводят эффективную противоболевую терапию. Как правило, неспецифические боли в спине носят доброкачественный характер и связаны с «механической» причиной вследствие перегрузочного воздействия на связки, мышцы, межпозвонковые диски и суставы позвоночника.
После тщательного сбора анамнеза у пациентов с болью в нижней части спины необходимо провести неврологический и ортопедический осмотры. При неврологическом исследовании выявляют признаки расстройства чувствительности, трофики, движения, изменение сухожильных рефлексов. При ортопедическом осмотре обращают внимание на позу, осанку, наличие и степень сколиоза, асимметрии конечностей. Важным является определение соответствия или несоответствия выраженности ортопедической симптоматики и боли. Как правило, слабовыраженная ортопедическая симптоматика при сильных болях – это признак серьезной сопутствующей патологии.
Мышечно-тонический болевой синдром возникает вследствие ноцицептивной импульсации, идущей от пораженных дисков, связок и суставов позвоночника при статической или динамической перегрузке. Более чем в половине случаев источником ноцицептивной импульсации становятся дугоотростчатые (фасеточные) суставы, что подтверждается положительным эффектом блокад проекции этих суставов местными анестетиками. Ноцицепторы, содержащиеся в футлярах спинномозговых корешков, в твердой мозговой оболочке, задних и передних продольных связках, также могут участвовать в формировании боли. Вследствие ноцицептивной импульсации происходит рефлекторное напряжение мышц, которое вначале имеет защитный характер и иммобилизирует пораженный сегмент. Однако в дальнейшем тонически напряженная мышца сама становится источником боли. При этом обнаруживаются участки кожной и мышечной гипералгезии, мышечное напряжение, ограничение движения в соответствующем сегменте позвоночника. При наклонах в переднезаднем или боковом направлениях болевые ощущения могут усиливаться. Облегчение боли отмечается в положении лежа на боку с согнутыми ногами в коленных и тазобедренных суставах.
МФБС возникает в условиях действия избыточной нагрузки на мышцы, при этом синдроме пальпируемая мышца ощущается спазмированной в виде тугого тяжа. В мышце обнаруживаются болезненные уплотнения (триггерные зоны), давление на которые вызывает локальную и отраженную боль.
- сохранение физической активности (хороший уровень доказательности), польза от сохранения постельного режима не доказана;
- использование парацетамола и нестероидных противовоспалительных препаратов (НПВП) (хороший уровень доказательности);
- использование миорелаксантов центрального действия (хороший уровень доказательности).
- Эффективность всех НПВП в рекомендуемых терапевтических дозах одинакова (нет четких доказательств обратного) (уровень доказательности А).
- Наиболее редко серьезные осложнения со стороны ЖКТ возникают при использовании с-НПВП (уровень доказательности А). Среди н-НПВП большая безопасность доказана для ацеклофенака, диклофенака и ибупрофена (уровень доказательности А).
- Комбинация НПВП и ингибиторов протонной помпы существенно снижает риск развития осложнений со стороны ЖКТ (уровень доказательности А).
- Напроксен, ибупрофен и с-НПВП более безопасны в отношении риска дестабилизации артериальной гипертензии и сердечной недостаточности (уровень доказательности В).
- Напроксен и целекоксиб более безопасны в отношении риска развития кардиоваскулярных катастроф (уровень доказательности В), тем не менее их применение у больных с высоким риском развития последних возможно только на фоне антиагрегантной терапии.
- Ибупрофен более безопасен, чем многие другие НПВП, в развитии кардиоваскулярных катастроф, однако он существенно снижает антиагрегантную эффективность ацетилсалициловой кислоты и не должен с ней сочетаться (уровень доказательности В).
- Напроксен более опасен в плане развития ЖКТ-осложнений, чем многие другие н-НПВП, поэтому соотношение кардиоваскулярного/ЖКТ риска для этого препарата в целом неблагоприятно. Наиболее благоприятно это соотношение для целекоксиба (уровень доказательности В).
- Применение низких доз ацетилсалициловой кислоты существенно снижает риск развития кардиоваскулярных катастроф на фоне приема любых НПВП (за исключением ибупрофена).
A – метаанализ рандомизированных контролируемых исследований или данные одного рандомизированного контролируемого клинического исследования.
B – данные контролируемого нерандомизированного исследования или исследований с высоким уровнем дизайна (например, когортные исследования).
В комплексную терапию целесообразно также включать лечебную физкультуру, методы рефлексотерапии, мануальной терапии (постизометрическая релаксация), массаж. Как правило, такое сочетание медикаментозных и немедикаментозных методов лечения способствует ускорению выздоровления пациентов с неспецифической болью в спине.
Поражение спинномозговых корешков при острой протрузии межпозвонкового диска характеризуются наличием острых простреливающих, реже – жгучих болей, парестезий и других сенсорных нарушений, иррадиирующих в дистальную зону дерматома и сочетающихся со снижением чувствительности в зоне иннервации соответствующего корешка, реже – с двигательными нарушениями в зоне пораженного корешка. Как правило, радикулярные боли сочетаются с рефлекторным мышечно-тоническим болевым синдромом.
Таким образом, обезболивающая терапия является не простым симптоматическим лечением, а требует индивидуального обоснованного подхода, учитывающего все преимущества и возможные нежелательные явления при приеме пациентом тех или иных лекарственных средств.
Для цитирования. Камчатнов П. , Чугунов А. , Умарова Х. Боль в спине: современная тактика ведения пациентов // РМЖ. 2016. № 3. 148–153.